La perte de cellules immunitaires due à l'islatravir est étroitement liée au dosage et est réversible
Lors du Congrès international sur la pharmacothérapie du VIH (HIV Glasgow) la semaine dernière, le laboratoire pharmaceutique MSD (connu sous le nom de Merck aux États-Unis) a présenté les premières données détaillées sur les effets secondaires imprévus de son nouveau médicament anti-VIH, l'islatravir.
L'islatravir est une molécule appartenant à une nouvelle classe de médicaments : les inhibiteurs nucléosidiques de translocation de la transcriptase inverse (INTTI). Il était supposé être à la fois insensible aux résistances et extrêmement persistant dans l'organisme, ce qui devait permettre un traitement mensuel par voie orale ou un traitement semestriel ou annuel par injection ou implant.
Néanmoins, le développement clinique a été interrompu en novembre dernier lorsqu'on a constaté que le médicament était associé à une réduction du taux de tous types de cellules immunitaires, notamment tous les lymphocytes (globules blancs), les cellules B, à l'origine de la production des anticorps, les cellules NK et les cellules T, CD8 et CD4, qui régulent l'immunité cellulaire et sont ciblées par le VIH.
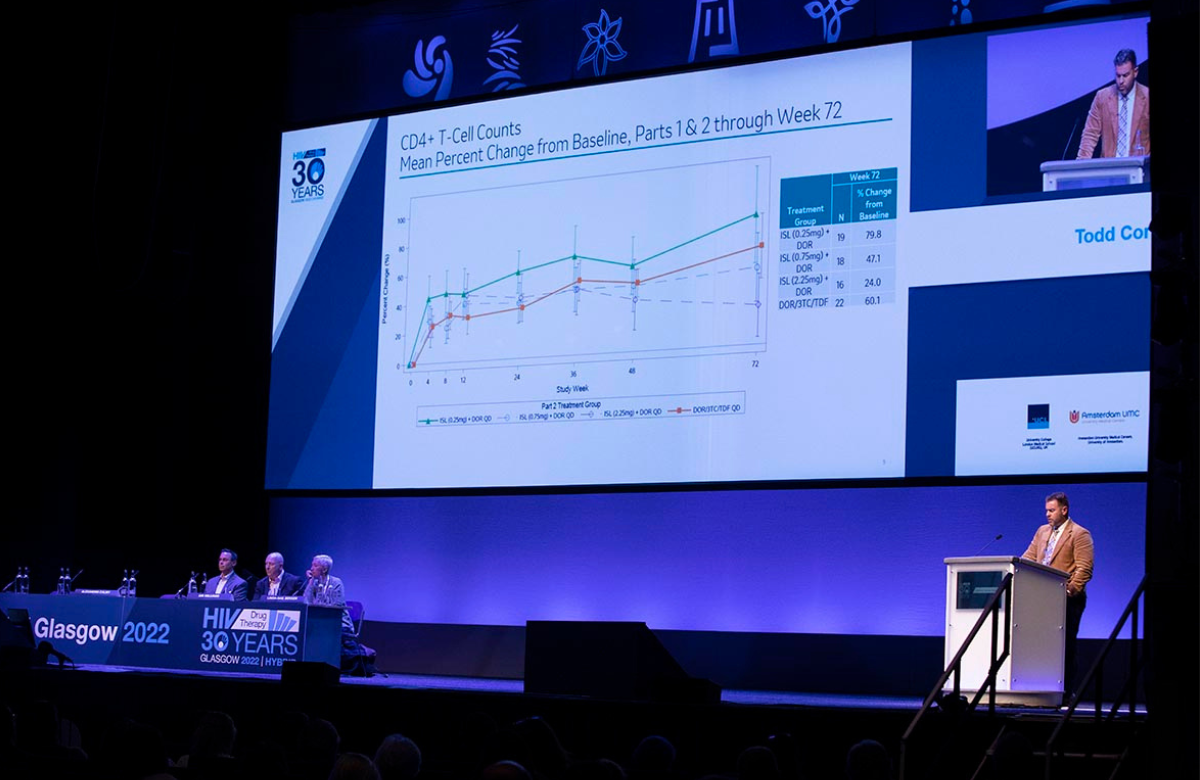
Todd Correll, de Merck, a analysé les données d'une étude de phase II portant sur la détermination de la posologie, qui comprenait des doses quotidiennes de 0,25 mg, 0,75 mg et 2,25 mg, ainsi qu'un groupe témoin ne recevant aucune dose. Toutes ces doses étaient administrées en association avec de la doravirine et de la lamivudine.
L'étude a permis d'examiner de plus près les fluctuations de la suppression des lymphocytes en fonction de la dose. Par exemple, à la semaine 72, le nombre total de lymphocytes avait augmenté de 20,5 % par rapport au début de l'étude chez les personnes recevant la plus faible dose d'islatravir et de 16 % chez les personnes du groupe ténofovir. Mais les lymphocytes ont diminué légèrement, de 0,4 %, chez les personnes prenant 0,75 mg d'islatravir et considérablement, de 16 %, chez les personnes prenant 2,25 mg.
Les participants de deux des groupes de l'étude ayant changé de dose, les résultats ont également montré si les effets observés avec des doses plus élevées étaient réversibles. Pour généraliser, si les participants sont passés de 2,25 mg à 0,75 mg d'islatravir, le nombre total de lymphocytes, de CD4 et de lymphocytes B a augmenté ; s'ils sont passés de 0,25 mg à 0,75 mg d'islatravir, il a diminué ; et s'ils sont restés à 0,75 mg, il est resté à peu près le même.
MSD affirme que la dose efficace la plus faible, soit 0,25 mg, ne devrait pas produire de diminution significative des lymphocytes. Cette dose est donc retenue pour des études sur le traitement quotidien à base d'islatravir et de doravirine.
Cependant, les doses plus importantes et les nouvelles formulations d'islatravir qui promettaient un traitement mensuel, voire annuel, et une révolution dans la prévention du VIH, ne verront pas le jour.
Déploiement rapide de la PrEP en Ukraine cette année

Plus de la moitié des personnes sous PrEP en Ukraine l'ont commencé cette année, et le pays espère étendre encore ses services de PrEP, a déclaré lors du congrès Anna Koval, du Centre de santé publique du Ministère de la santé de l'Ukraine.
Ces résultats sont remarquables dans un pays où les cliniques VIH ont été endommagées ou détruites, où une grande partie de la population est en mouvement et où de nombreux membres du personnel médical ont été redéployés ou déplacés à cause de la guerre. Sur les 250 installations médicales qui pouvaient distribuer la PrEP avant la guerre, 31 sont maintenant détruites, endommagées au-delà de toute réparation ou se trouvent derrière les lignes russes.
Selon Anna Koval, le déploiement continu de la PrEP n'a été possible que grâce au partenariat avec les organisations communautaires et non gouvernementales, qui ont pris en charge la plupart des tests de dépistage du VIH et le travail d'orientation vers les services, libérant ainsi le personnel médical pour qu'ils puissent se concentrer sur la prescription de la PrEP.
Il y avait environ 500 initiations de PrEP par mois au cours de la période précédant la guerre. Les chiffres ont chuté de façon spectaculaire immédiatement après l'invasion, fin février, mais le mois de juin a vu 732 initiations de PrEP - le plus grand nombre jamais observé. Actuellement, il y a plus de 8700 personnes sous PrEP en Ukraine, et 4559 d’entre elles ont commencé en 2022.
« Nous voulons poursuivre la décentralisation, prescrire la PrEP en dehors des hôpitaux, et mettre en place davantage d'autotests de dépistage et de télémédecine », a déclaré Koval. « Nous prévoyons toujours un avenir, mais nos plans doivent être flexibles, car notre situation change sans cesse ».
Les réfugiés ukrainiens séropositifs en Pologne sont moins nombreux que prévu

Le nombre de réfugiés séropositifs venant d'Ukraine a fait augmenter de 16 % le nombre de personnes qui se font soigner pour le VIH en Pologne, a déclaré le Dr Miłosz Parczewski, président de la Société polonaise du sida, lors du congrès. Ce chiffre est inférieur aux prévisions. L'Ukraine compte près de dix fois plus de personnes vivant avec le VIH que la Pologne voisine - le premier pays d'accueil des réfugiés résultant de l'invasion.
Plusieurs raisons peuvent expliquer cette situation. Certains réfugiés ne prévoient pas de rester en Pologne et peuvent être en route vers d'autres pays où leur statut de réfugié a été accepté ; certaines personnes peuvent avoir renoncé aux soins ; et certains réfugiés sont soignés dans des hôpitaux périphériques de l'est de la Pologne qui n'ont pas encore communiqué de données.
La démographie et les besoins différents des réfugiés ukrainiens créent de nouvelles demandes pour les services polonais. Par exemple, 80 % des personnes vivant avec le VIH en Pologne sont des hommes ayant des rapports sexuels avec des hommes. En revanche, l'épidémie de VIH en Ukraine, qui a débuté chez les consommateurs de drogues injectables, est désormais dominée par les infections acquises par voie hétérosexuelle. Le nombre d'enfants infectés par voie verticale qui reçoivent un traitement contre le VIH en Pologne a presque doublé en quelques mois.
Un des problèmes auxquels les médecins ont dû faire face est que la multithérapie suivie par la majorité des Ukrainiens vivant avec le VIH n'est pas disponible en Pologne, de sorte que de nombreux patients ont dû changer de traitement. Un autre problème est que de nombreux Ukrainiens sont porteurs d'un sous-type de VIH appelé A6, rarement rencontré dans les autres pays européens. Si on s’interrogeait sur la possibilité d’une pharmacorésistance plus fréquente avec ce sous-type, en particulier aux inhibiteurs d'intégrase, les nouvelles sont jusqu'à présent rassurantes.
Re-suppression du VIH après un rebond viral

Selon une méta-analyse de quatre grands essais cliniques, un traitement à base de dolutégravir est nettement plus susceptible d'entraîner une nouvelle suppression du VIH après un rebond viral qu'un traitement à base d'éfavirenz.
La capacité d'un traitement antirétroviral à rétablir la suppression du VIH après un rebond viral est une question particulièrement importante dans les pays à revenu faible ou intermédiaire où le nombre de traitements disponibles est limité. En cas d'échec du traitement de première intention, le traitement de deuxième intention est considérablement plus coûteux. Il est donc essentiel de mieux comprendre la probabilité d'une re-suppression virale lorsque les patients continuent à suivre leur traitement actuel et bénéficient de conseils renforcés en matière d'observance, conformément aux directives de l'Organisation mondiale de la santé.
Le Dr Andrew Hill et ses collègues ont regroupé les données de quatre grandes études comparant le dolutégravir à un traitement à base d'éfavirenz ou d'inhibiteur de protéase en Afrique subsaharienne. Dans la méta-analyse, les taux de resuppression virale chez les participants en échec viral (c.a.d. une charge virale supérieure à 1000) qui n'avaient pas changé de traitement étaient significativement plus élevés pour le dolutégravir que pour l'éfavirenz (p=0,04).
Le Dr Hill a déclaré que des recherches supplémentaires étaient nécessaires pour évaluer dans quelle mesure il fallait prodiguer des conseils en matière d'observance et maintenir la virémie avant de proposer un nouveau traitement aux personnes traitées au dolutégravir. Il a souligné que les nouvelles directives thérapeutiques sud-africaines ne recommandent de remplacer le dolutégravir que si une résistance aux inhibiteurs d'intégrase est détectée.
Le traitement injectable du VIH dans la pratique

Les premières données allemandes recueillies auprès de patients prenant du cabotégravir et de la rilpivirine injectables (Vocabria/Rekambys en Europe, Cabenuva en Amérique du Nord et en Australie) dans le cadre d'un projet de démonstration montrent que le mécontentement des patients à l'égard du traitement antirétroviral a diminué de moitié après six mois d'expérience. Pendant cette période, 89,5 % des participants ont continué à suivre le traitement et à avoir une charge virale inférieure à 50 copies
Seules deux des 236 personnes prenant du cabotégravir/rilpivirine ont présenté un échec virologique, défini comme deux charges virales consécutives supérieures à 200. L'un des deux patients en échec virologique n'aurait jamais dû faire partie de l'étude, car on a découvert par la suite qu'un traitement antérieur à base d'INNTI avait échoué, ce qui avait conduit à l'apparition d'une résistance à la rilpivirine. Mais l'autre cas est déroutant, car il n'y avait aucun facteur de risque apparent.
Une analyse distincte a permis de clarifier les facteurs de risque d'échec virologique du traitement au cabotégravir/rilpivirine. L'analyse a porté sur les données de 1 363 personnes ayant pris part à trois essais cliniques. Certains participants avaient déjà utilisé les injections depuis trois ans. Le taux groupé d'échec virologique était de 1,4 %, soit 0,54 pour 100 années-personnes de suivi.
Trois éléments de référence se sont révélés être des prédicteurs significatifs de l'échec virologique : la présence de mutations résistantes à la rilpivirine, le sous-type A6 ou A1 du VIH-1 (que l'on trouve surtout en Russie et dans les pays voisins) et un indice de masse corporelle plus élevé.
La combinaison de deux éléments était fortement associée à l'échec virologique (le traitement a échoué chez 19 % des personnes présentant deux facteurs de risque). L'échec virologique était beaucoup moins fréquent chez les personnes présentant un seul facteur de risque (2,0 %) ou aucun facteur de risque (0,4 %).
Cependant, l'identification de la résistance à la rilpivirine reste un défi pour les cliniciens. Les personnes qui sont sous suppression virale ne peuvent pas faire séquencer leur ARN viral pour effectuer un test de résistance. On peut séquencer l'ADN proviral, mais cela coûte cher et la plupart des cliniques ne le font pas. La seule alternative est de se fier aux antécédents cliniques (échec antérieur de médicaments de la classe des INNTI), mais cette information n'est pas toujours disponible.
Les grossesses chez les femmes nées avec le VIH

Un nombre croissant de femmes qui ont grandi avec le VIH ont maintenant leurs propres enfants, ont déclaré des chercheurs britanniques lors du congrès. Entre 2006 et 2021, il y a eu 17 478 grossesses chez des femmes vivant avec le VIH au Royaume-Uni, dont 202 grossesses chez 131 femmes ayant grandi avec le VIH. Au cours de cette période, la proportion de mères ayant grandi avec le VIH est passée de 0,3 % à 3,5 %.
Les femmes enceintes qui ont grandi avec le VIH étaient nettement plus jeunes (âge médian de 24 ans) que les femmes enceintes qui ont probablement contracté le VIH lors de rapports hétérosexuels (âge médian de 33 ans). Bien que davantage de femmes ayant grandi avec le VIH bénéficiaient d'un traitement contre le VIH au moment de la conception, les taux de suppression virale étaient légèrement inférieurs à ceux des femmes ayant contracté le VIH plus tard dans leur vie.
Les résultats dans les deux groupes étaient globalement similaires, mais on a constaté un risque accru de naissances prématurées et de bébés de faible poids à la naissance chez les femmes ayant grandi avec le VIH. Sur les 150 bébés nés de femmes ayant grandi avec le VIH et ayant fait l'objet d'un suivi complet, un seul a été diagnostiqué séropositif.
Maladies cardiovasculaires et prévention

Près de la moitié d'une grande cohorte européenne de personnes séropositives présentait un risque très élevé de maladie cardiovasculaire, mais une proportion importante ne prenait pas de médicaments préventifs, a-t-on appris à HIV Glasgow.
L'étude a examiné les données de 22 050 personnes vivant avec le VIH en Europe et en Australie entre 2012 et 2019.
Un risque très élevé a été défini comme correspondant à un risque de 10 % ou plus d'être victime dans les dix ans d'un événement cardiovasculaire grave tel qu'une crise cardiaque, un accident vasculaire cérébral ou un décès à la suite d'un événement cardiovasculaire grave, ou une intervention chirurgicale pour une maladie cardiaque importante. Le pourcentage de personnes présentant un risque très élevé de maladie cardiaque est passée de 31 % en 2012 à 49 % en 2019.
Cependant, un tiers des personnes pouvant bénéficier de médicaments visant à réduire leur tension artérielle n'en prenaient pas en 2019 et 43 % ne prenaient aucun médicament pour réduire leur taux de lipides. Un pourcentage similaire ne prenait aucun médicament pour contrôler leur glycémie.
Les migrants gays et bisexuels en France

En France, les hommes gays et bisexuels nés à l'étranger ont une prévalence de VIH plus élevée, un taux de nouvelles infections plus important, et sont plus susceptibles de ne pas être dépistés. Ils sont également fortement implantés en région parisienne.
De nouvelles données présentées lors du congrès ont montré qu'au moins 38% des hommes de ce groupe avaient contracté le VIH après leur arrivée en France. L'acquisition du VIH après l'arrivée en France était plus fréquente chez les hommes originaires d'Afrique du Nord (73%), d'Asie et d'Océanie (61%) et d'Afrique subsaharienne (53%) que chez les hommes originaires d'Europe (47%) ou d'Amérique latine et des Caraïbes (39%)
Les résultats de l'étude mettent en évidence un besoin élevé en termes de prévention du VIH et de soutien social chez les hommes gays et bisexuels qui migrent vers la France.
Un système de notation simple permet de prédire la survie

Un système de notation permettant d'identifier les personnes âgées séropositives dont le pronostic est moins bon est aussi précis chez les personnes séropositives suisses que dans la population française, a-t-on appris lors du congrès.
Le système de notation Dat'AIDS a été mis au point en étudiant la mortalité des personnes séropositives de plus de 60 ans vivant en France. Huit facteurs ont été associés au risque de décès : l'âge, le taux de CD4, les cancers non liés au VIH, les maladies cardiovasculaires, la fonction rénale, la cirrhose du foie, un faible indice de masse corporelle et l'anémie.
La nouvelle étude a validé le système de score chez les membres de la cohorte suisse du VIH. Les résultats prédits par le système de notation ont montré une très bonne concordance avec la mortalité observée.
L'identification des personnes séropositives qui présentent un risque plus élevé de faible survie est importante pour définir les priorités des interventions cliniques. Le système de notation peut également rassurer les personnes dont le score est faible.
