Las intervenciones centradas en los adolescentes consiguen mejorar las tasas de supresión de la carga viral
Los resultados fueron presentados en la XI Conferencia de la Sociedad Internacional del Sida sobre Ciencia del VIH (IAS 2021).
En el conjunto de la región del África subsahariana, apenas un 43% de la población adolescente con el VIH está incluida en servicios de atención médica.
En Namibia, 25 centros de tratamiento participaron, entre agosto de 2018 y diciembre de 2020, en un esfuerzo colaborativo para mejorar las tasas de supresión viral entre la población de adolescentes y adultos jóvenes. Entre las estrategias aplicadas estuvieron el uso de registros de carga viral elevada (para realizar el seguimiento de las personas que no habían alcanzado la viremia indetectable, implementado en todas las sedes), intensificación de los servicios de counselling sobre adherencia (80% de los sitios), realización de terapia directamente observada (52% de las sedes), uso de cajas de píldoras (32%), puesta en marcha de los clubes de adherencia (o refuerzo de los existentes) de los adolescentes (64%), y garantizar el cambio oportuno del régimen antirretroviral en los casos necesarios (todas las sedes).
Al principio del estudio, únicamente 407 adolescentes y adultos jóvenes (44%) habían logrado la supresión viral, cifra que se consiguió aumentar a 719 (74%) a finales de 2020.
Por su parte, en Nigeria participaron 33 centros de salud en una intervención en 2020, y entre las estrategias puestas en marcha se incluyó la gestión de casos centrada en los adolescentes, el apoyo mediante pares, las intervenciones conductuales para abordar los problemas de adherencia y el uso de recompensas diseñadas para atraer a estos grupos de edad.
Además, se formó a 66 adolescentes y adultos jóvenes como ‘defensores de la juventud’, que ayudaron a proporcionar apoyo a la adherencia, ayudando a los nuevos pacientes y proporcionando una relación de tutoría entre pares.
Las tasas de supresión de la carga viral aumentaron de forma significativa al final del periodo de intervención en todos los grupos de edad. En septiembre de 2020, fue del 82% en la franja de los 10 a 14 años (un aumento de 15 puntos porcentuales), del 83% entre la franja de los 15 a 19 años (un aumento de 31 puntos porcentuales) y del 85% entre la franja de los 20 a 24 años (un aumento de 17 puntos porcentuales).
Las personas sin hogar con el VIH prefieren que la atención sea flexible, en persona y utilice incentivos
Las personas sin hogar o sin alojamiento estable difieren en cuanto a los tipos de atención relacionada con el VIH que prefieren, y aunque la mayoría se inclinan por la flexibilidad, cerca de la tercera parte prefieren ser atendidas por el mismo profesional sanitario, según un estudio presentado en la IAS 2021. Los servicios de telemedicina, que muchas clínicas del VIH han adoptado debido a la COVID-19, no fue una opción popular entre esta población.
Las personas con el VIH en San Francisco registran unos buenos resultados de tratamiento en general y, así, el 75% de todas las personas con el VIH tienen una carga viral indetectable. Sin embargo, este porcentaje se reduce al 39% en el caso de las personas sin hogar.
Un equipo de investigadores de la Universidad de California en San Francisco (EE UU) había informado anteriormente sobre la atención centrada en la persona en esta población sin hogar. En este estudio, se evaluaron las estrategias dirigidas a mejorar las tasas de inclusión en los servicios de atención médica de las personas con el VIH sin hogar o sin alojamiento estable.
Entre julio y noviembre de 2020, 115 personas participaron en una encuesta y cuatro de cada 10 afirmaron haber vivido recientemente en la calle, más de la mitad dijeron que habían perdido o les habían robado el teléfono de forma reciente y más de la mitad declararon que consumían metanfetamina a diario.
El equipo de investigadores identificó diferentes preferencias de atención señaladas en la encuesta. Aunque el 68% de las personas se mostraron partidarias de una atención flexible, el 32% afirmaron que preferían ser atendidas por el mismo profesional médico. Las personas encuestadas prefirieron las visitas sin cita previa a las programadas, y se mostraron más partidarias de la atención en persona antes que de las consultas por vídeo o por teléfono. Todas las personas encuestadas se mostraron partidarias del uso de incentivos como tarjetas de regalo de supermercados, para alentar el acudir a recibir atención.
Un fármaco de inyección semestral parece prometedor en el tratamiento antirretroviral de primera línea

El profesor Samir Gupta, de la Universidad de Indiana (EE UU), presentó los resultados de eficacia y seguridad de las primeras 28 semanas del estudio, en el que participaron 182 personas que iniciaban tratamiento antirretroviral por primera vez, con recuentos de CD4 superiores a 200 células/mm3. Al inicio del estudio, el 15% de las personas presentaban una carga viral superior a 100.000 copias/mL. La edad media de los participantes era de 29 años, el 7% eran mujeres y el 52% eran de raza negra.
Se distribuyó a los participantes en cuatro grupos y, como grupo de comparación, 25 personas recibieron un tratamiento diario oral compuesto por bictegravir y emtricitabina/tenofovir alafenamida (Descovy). En un segundo grupo, 52 personas recibieron un tratamiento oral compuesto por lenacapavir y Descovy.
Los otros dos grupos recibieron lenacapavir oral y Descovy durante dos semanas y, posteriormente, cambiaron a la administración de inyecciones subcutáneas (bajo la piel) en el vientre de lenacapavir. A las 28 semanas, en el caso de que su carga viral fuera inferior a 50 copias/mL, se les pasó a administrar uno de los siguientes regímenes: lenacapavir y tenofovir alafenamida solos (52 personas); o lenacapavir y bictegravir (53 personas).
A la semana 28, las 25 personas del grupo de comparación tenían una carga viral inferior a 50 copias/mL. Diez personas de los grupos que tomaban lenacapavir (por vía oral o inyectada) no la tenían, lo que significa que la tasa conjunta de supresión de la carga viral fue del 94%. Sin embargo, en ocho casos no se dispuso de un resultado de carga viral y una persona había abandonado el estudio al segundo día. El profesor Gupta comentó que, si los participantes sin datos de carga viral tuvieran una carga viral indetectable esto implicaría una eficacia del 99% para el lenacapavir inyectado.
No se registraron efectos secundarios de gravedad. El efecto secundario más habitual fue hinchazón, enrojecimiento o dolor en el punto de inyección y el 11% de las personas experimentó nódulos (un pequeño bulto bajo la piel en el punto de inyección) y/o induración (endurecimiento de la piel).
Gupta afirmó que los resultados justifican que se estudie el uso de lenacapavir en combinación con islatravir como régimen solo inyectado.
En el boletín de ayer se comentaron los detalles de otro estudio en el que se investigó el uso de lenacapavir en personas con VIH multirresistente a fármacos.
Aumento del riesgo cardiovascular en personas con el VIH

Las personas con el VIH presentan más factores de riesgo cardiovascular y corren un mayor riesgo de padecer enfermedades cardiovasculares, según se afirmó esta semana en la IAS 2021. Este fenómeno se observó para todas las franjas de edad.
Es posible que estos resultados no parezcan sorprendentes, ya que en estudios anteriores ya se había encontrado que las personas con el VIH tenían un mayor riesgo de enfermedades cardiovasculares, y también una mayor tasa de factores de riesgo cardiovascular. Sin embargo, muchos estudios proceden de EE UU, donde los comportamientos sanitarios y el acceso a la atención médica difieren de los de otros países con recursos y, en la mayoría de los casos, estos estudios se realizaron hace más de una década.
En consecuencia, un equipo de investigadores de la Universidad de Birmingham (Reino Unido) decidió determinar el riesgo de enfermedades cardiovasculares en personas con el VIH que viven en Reino Unido, incluyendo ictus, infarto de miocardio, enfermedad vascular periférica, cardiopatía isquémica e insuficiencia cardiaca. Los autores recurrieron a una base de datos anónima de registros electrónicos de consultas generalistas (es decir, de entornos de atención primaria).
A lo largo del periodo de estudio (2000-2020), se emparejaron los datos de 9.233 personas seropositivas con los de 35.721 sin el VIH. La edad media fue de 41 años y la tercera parte de las personas eran mujeres. Los grupos fueron muy similares en lo que respecta al índice de masa corporal, tabaquismo y comorbilidades. No obstante, se comprobó que había un mayor número de participantes con el VIH que eran de raza negra o vivían en barrios desfavorecidos.
El estudio reveló que las personas con el VIH presentaban un riesgo un 54% más elevado de padecer enfermedades cardiovasculares en general. En cuanto a las enfermedades en concreto, las personas con el VIH tuvieron un riesgo un 49% más elevado de sufrir un ictus y un 59% más elevado de padecer una cardiopatía isquémica.
Un análisis adicional valoró el riesgo de enfermedad cardiovascular teniendo en cuenta distintos subgrupos demográficos: edad, sexo o consumo de tabaco. Los datos revelaron que las personas con el VIH corrían un mayor riesgo de enfermedad cardiovascular, con independencia de los datos demográficos clave.
En la presentación de los resultados, Tiffany Gooden destacó la necesidad de incluir un cribado periódico de los factores de riesgo cardiovascular (y también de dichas enfermedades) entre las personas más jóvenes con el VIH, y de establecer una herramienta para la evaluación de riesgo validada para personas con el VIH.
Pocas infecciones por el VIH entre las personas usuarias de PrEP en Brasil y México, pero se observan problemas en Perú
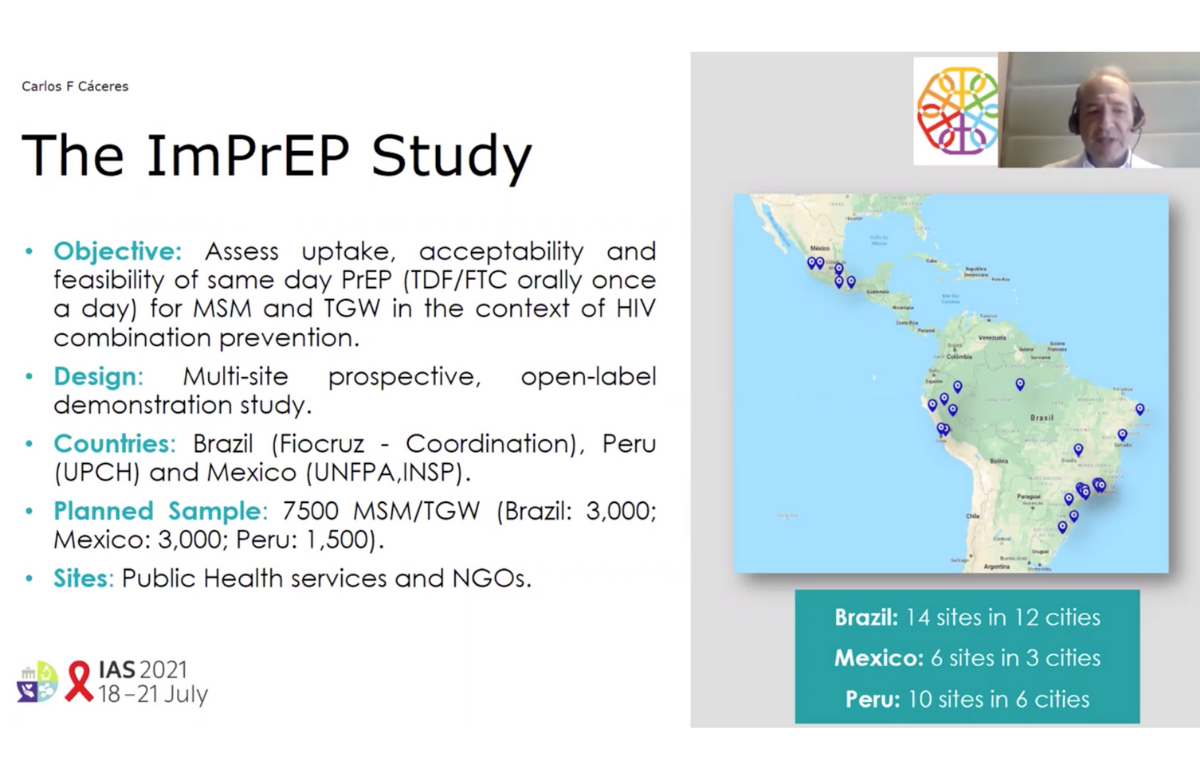
El estudio ImPrEP se ha llevado a cabo en 24 ciudades de Brasil, Perú y México desde 2018. Si bien su objetivo principal es determinar la aceptación, adherencia e impacto de la PrEP sobre la incidencia del VIH entre los hombres gais, bisexuales y otros hombres que tienen sexo con hombres (GBHSH) y las mujeres trans, otros análisis adicionales han examinado qué factores permiten predecir qué personas pueden adquirir el VIH (seroconversión) y qué barreras existen para el acceso a la PrEP.
En abril de 2021, el estudio contaba con un total de 10.410 participantes: 4.165 en Brasil, 3.360 en México y 2.885 en Perú. De estas personas, 84 adquirieron el VIH (lo que equivale a una incidencia del 0,75% sobre el total de participantes). Esta incidencia fue baja en Brasil (0,31%) y México (0,44%). Sin embargo, casi dos terceras partes de las infecciones en el estudio se produjeron en Perú, lo que supone una incidencia del 2,42%.
En la presentación de los resultados, el profesor Carlos Cáceres, de la Universidad Peruana Cayetano Heredia, ofreció algunos posibles motivos para explicar este mayor número de infecciones en Perú, como la existencia allí de una mayor proporción de participantes jóvenes, un mayor número de mujeres trans, unos menores niveles educativos, una menor adherencia a la PrEP y un menor número de participantes que hubieran acudido específicamente en busca de la profilaxis preventiva. El profesor también declaró que los centros peruanos tienden a atender principalmente a las trabajadoras sexuales y a los hombres GBHSH y mujeres trans de menores ingresos, en comparación con los centros de Brasil y México, que suelen atender a una gama más amplia de poblaciones clave.
En un subanálisis, se investigaron qué barreras existían en el acceso a la PrEP, así como los retos para mantener la adherencia a la misma. Para ello, se entrevistó a diez hombres GBHSH y cuatro mujeres trans en Perú. Las personas que abandonaron la PrEP solían tener múltiples parejas sexuales y una percepción baja de su riesgo de adquirir el VIH. Muchos de estos participantes ejercían el trabajo sexual. A pesar de informar sobre un uso inconstante del preservativo, mostraron una clara preferencia por este método preventivo, basándose en que ofrecía al mismo tiempo una protección no solo contra el VIH sino frente a otras infecciones de transmisión sexual. Entre las dificultades relacionadas con la PrEP, se citaron los problemas para seguir la toma diaria del régimen, el uso de formas combinadas de prevención y unos efectos secundarios que no les resultaban tolerables.
En un segundo subanálisis, se descubrió que en los tres países existía un escaso conocimiento sobre la PrEP ‘a demanda’ (es decir, tomar la PrEP antes y después de las relaciones sexuales siguiendo una pauta concreta, en lugar de tomarla todos los días). Tras una breve explicación de esta modalidad de la PrEP, alrededor de una cuarta parte de los participantes manifestó su interés en cambiar a ella. Las personas que no mostraron interés lo justificaron, principalmente, por la comodidad que suponía la toma diaria de la PrEP, la preocupación por la dificultad del régimen ‘a demanda’ y la ansiedad por el riesgo de adquirir el VIH.
Sentimientos contradictorios del personal sanitario respecto a los pacientes que abandonan la atención

En la IAS 2021 se presentaron los hallazgos de un estudio diseñado para intentar comprender las perspectivas de los trabajadores sanitarios respecto a las personas que abandonan la terapia antirretroviral en Sudáfrica. Los resultados evidenciaron que este colectivo mostraba unos sentimientos contradictorios por esta situación, que iban desde la empatía hasta enfado.
Distintos estudios han revelado que las actitudes negativas del personal sanitario influyen en la adherencia al tratamiento antirretroviral. Sin embargo, análisis anteriores no se habían ocupado de las perspectivas del personal sanitario, ni de su grado de comprensión de la desvinculación de la atención del VIH de los pacientes.
En el presente estudio, se entrevistaron 30 personas que trabajaban en una clínica de atención primaria en Khayelitsha, Ciudad del Cabo (Sudáfrica). Todas habían trabajado en la clínica durante al menos un año y habían interactuado con los pacientes que participaban en un programa piloto diseñado para apoyar la retención de las personas que volvían a la atención del VIH tras una interrupción.
El primer tema que surgió de las entrevistas fue que la desvinculación constituía un riesgo para la salud individual y pública y que merecía recibir atención. El segundo tema destacado fue la empatía con los pacientes: por ejemplo, la comprensión de que la desvinculación de los servicios de atención se debía, con frecuencia, a factores fuera del control del paciente, como los problemas de salud mental.
El último tema identificado fue el enfado, derivado del aumento de la carga de trabajo debido a las elevadas necesidades médicas y psicosociales de los pacientes que se desvinculaban de la atención, así como por la creencia de que estos pacientes no estaban dando prioridad a su salud.
Los autores del estudio hacen un llamamiento para que se lleve a cabo un aumento de las intervenciones, de la formación y de la asistencia para ayudar al personal sanitario a afrontar los sentimientos contradictorios que pueden surgir al trabajar con pacientes que se desvinculan de la atención al VIH.
Análisis científico de Clinical Care Options

Clinical Care Options es el proveedor oficial online de análisis científico de la IAS 2021 mediante cápsulas resumen, diapositivas descargables, webinarios rápidos de expertos y comentarios de ClinicalThought.
Los próximos días 22 y 23 de julio de 2021, Clinical Care Options organizará tres webinarios interactivos en directo dirigidos a profesionales sanitarios especializados en el VIH. La profesora Chloe Orkin (Universidad Queen Mary, Londres, Reino Unido), el doctor Daniel R. Kuritzkes (Hospital Brigham and Women's, Boston, EE UU) y el profesor Babafemi Taiwo (Facultad de Medicina Feinberg, Chicago, EE UU) ofrecerán una rápida puesta al día de lo más destacado de la reciente reunión científica de la IAS y responderán a las preguntas del público.
