Una vacuna de ARNm protegió a un grupo de monos frente a un virus similar al VIH
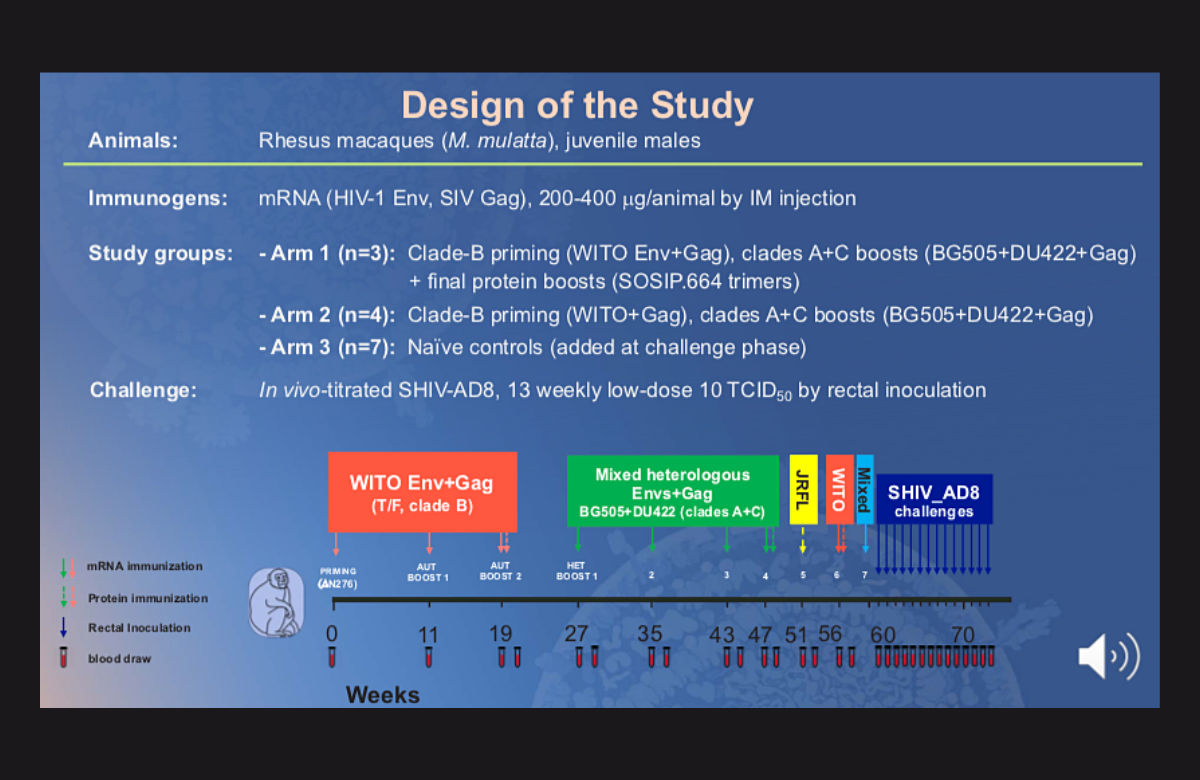
La misma estrategia de vacunación basada en el ARN mensajero (ARNm) ya utilizada en el caso de las vacunas de Pfizer-BioNTech y Moderna, que tan eficaces resultaron frente a la COVID-19, también parece prometedora a la hora de proteger frente al VIH, según los datos de una presentación realizada en la edición virtual de la Conferencia sobre Retrovirus e Infecciones Oportunistas (CROI 2021).
El doctor Peng Zhang, del Instituto Nacional de Alergias y Enfermedades Infecciosas de EE UU (NIAID, en sus siglas en inglés), y un equipo de colegas, en colaboración con la empresa Moderna, está utilizando nanopartículas lipídicas (o burbujas de grasa) para administrar pequeñas porciones de un ácido nucleico que contiene las instrucciones para fabricar determinadas proteínas. El ARNm se encuentra en toda la célula y actúa como un mensajero, de ahí su nombre.
En el estudio presentado, siete macacos recibieron un régimen de vacunación de dos posibles, mientras que otros siete recibieron inyecciones de placebo.
Primero, todos los monos recibieron tres inyecciones –a lo largo de un periodo de 20 semanas– de una vacuna que contenía ARNm del subtipo B del VIH (el predominante en Europa y Norteamérica). Posteriormente, recibieron cuatro inyecciones –a lo largo 20 semanas– de una segunda vacuna que mezclaba ARNm de los subtipos A y C del VIH (predominantes en el este y el sur de África). Además, tres monos recibieron también una inoculación de refuerzo de proteínas.
A continuación, los monos fueron expuestos por vía rectal al VIHS (un virus híbrido entre el VIH y el VIS [virus de la inmunodeficiencia símica]) de forma semanal durante 13 semanas.
Al cabo de un mes y medio -es decir, a partir de la segunda exposición-, los siete animales del grupo de placebo se infectaron. Todos los monos vacunados se mantuvieron libres del VIHS durante aproximadamente el primer mes, aunque luego empezaron a infectarse. Sin embargo, unos pocos seguían libres del virus transcurridos dos meses, es decir después de haber realizado todas las exposiciones programadas.
Se registró una reducción del 85% general en el riesgo de infección: una reducción del 76% en el caso de los monos que recibieron únicamente las vacunas de ARNm, y una reducción del 88% para los que recibieron las vacunas de ARNm más las inoculaciones de refuerzo.
Dolutegravir se mostró superior al tratamiento estándar en población infantil y adolescente
Un régimen antirretroviral basado en dolutegravir resultó superior a uno basado en efavirenz o en un inhibidor de la proteasa potenciado en niños y adolescentes, tanto como tratamiento de primera como de segunda línea, según las conclusiones de un estudio internacional de gran tamaño presentadas en la CROI 2021.
Dolutegravir es un fármaco antirretroviral (de la familia de los inhibidores de la integrasa) cuyo uso está recomendado como componente principal del tratamiento del VIH en adultos en entornos con recursos limitados. La simplificación del tratamiento en el caso de niños y adolescentes ha resultado ser más difícil debido a la necesidad de dosificar la medicación según el peso para los niños de menor edad, así como por la resistencia a los medicamentos en población infantil que experimenta el fracaso de su tratamiento de primera línea.
En 2019, la Organización Mundial de la Salud (OMS) lanzó la recomendación de que los niños también recibieran dolutegravir, pero dicha recomendación se calificó como "condicional", lo que significa que era necesario recabar más datos al respecto.
En el estudio ODYSSEY se comparó un tratamiento basado en dolutegravir frente al tratamiento estándar de primera y segunda línea en niños y adolescentes de 14kg o más de peso. En dicho estudio se incluyó a 311 participantes en el brazo de primera línea y a 396 participantes en el brazo de segunda línea.
Los participantes fueron inscritos en Sudáfrica (20%), Tailandia (9%), Uganda, (47%) y Zimbabue (21%), mientras que el resto procedían de Alemania, Portugal, España y Reino Unido.
Los participantes asignados de forma aleatoria al tratamiento estándar solían recibir un régimen basado en efavirenz (en el caso del tratamiento de primera línea) o uno basado en inhibidores de la proteasa (en el caso del tratamiento de segunda línea).
Tras 96 semanas de seguimiento, el 14% de los participantes asignados al brazo de dolutegravir y el 22% del brazo de atención estándar habían experimentado un fracaso del tratamiento (clínico o virológico), una diferencia estadísticamente significativa del -8%. Este efecto se observó tanto en la terapia de primera línea como en la de segunda.
No se observaron diferencias entre los brazos del estudio en lo que se refiere a muertes o eventos clínicos graves, ni tampoco en el número de efectos secundarios graves. Con todo, los niños en el brazo de atención estándar fueron más propensos a tener que modificar su régimen de tratamiento como consecuencia de un efecto secundario.
"Estos resultados vienen a respaldar las directrices de la OMS y la actual implantación de regímenes basados en dolutegravir en población infantil que inicia una terapia antirretroviral de primera o segunda línea, lo que permite una alineación con los programas de tratamiento para adultos", afirmaron los autores del estudio en sus conclusiones.
Las personas coinfectadas por VIH y hepatitis B deberían recibir un seguimiento en caso de cáncer hepático
Las personas coinfectadas por VIH y hepatitis B siguen estando en una situación de riesgo de desarrollar un carcinoma hepatocelular (CHC), a pesar del tratamiento antiviral, por lo que deberían recibir un seguimiento periódico para detectar un posible cáncer de hígado, según los hallazgos de un estudio presentados en la CROI 2021.
Un equipo de investigadores examinó los datos entre los años 1995 y 2016 procedentes de 8.354 personas coinfectadas por VIH y hepatitis B. En ese periodo de tiempo se registraron 115 casos de carcinoma hepatocelular en el grupo. La edad avanzada, el consumo excesivo de alcohol y la hepatitis C crónica fueron factores de riesgo independientes de desarrollar cáncer de hígado. Sin embargo, no se detectó ninguna relación significativa con la carga viral del VIH o el porcentaje de CD4.
Se dispuso de datos sobre la carga viral del virus de la hepatitis B (VHB) procedentes de alrededor de dos tercios de las personas participantes en el estudio. En dicho subgrupo, se observó que presentar un nivel de ADN del VHB por encima de 200 UI/mL supuso prácticamente triplicar el riesgo de desarrollar un carcinoma hepatocelular, y las probabilidades se multiplicaban por más de cuatro en el caso de las personas con niveles superiores a 20.000 UI/mL.
En cuanto al efecto del tratamiento de la hepatitis B, el hecho de mantener suprimida la carga viral del VHB durante un año o más estuvo relacionado con una reducción del 58% en el riesgo de desarrollar un carcinoma hepatocelular, mientras que si la supresión se mantenía durante cuatro años o más, el riesgo se reducía en un 66%.
En la presentación de los resultados del estudio, la doctora H Nina Kim, de la Universidad de Washington en Seattle (EE UU), afirmó: "Nuestros hallazgos subrayan el hecho de que la terapia antiviral reduce, pero no elimina, el riesgo de carcinoma hepatocelular".
El cribado selectivo mejora el diagnóstico de tuberculosis en personas con el VIH en Sudáfrica
Realizar el cribado de tuberculosis activa en todas las personas con el VIH y aquellas en situación de riesgo de desarrollar tuberculosis permitió aumentar en un 17% las tasas de diagnóstico, en comparación con la realización de pruebas a las personas que presentaban posibles síntomas de tuberculosis (como, por ejemplo, tos y fiebre), según informó la doctora Limakatso Lebina, de la Universidad de Witwatersrand (Sudáfrica), en la CROI 2021.
Cada año se dejan de diagnosticar unos 150.000 casos de tuberculosis en Sudáfrica, y estas personas mueren o transmiten la infección a otras antes de que se detecte su enfermedad.
El cribado de la tuberculosis en la mayoría de los entornos con pocos recursos se basa en preguntar por los síntomas a las personas, un sistema poco eficaz a la hora de identificar los casos de tuberculosis en personas que toman tratamiento antirretroviral, y peor aún en el caso de las mujeres con el VIH embarazadas, población entre la que se omite el diagnóstico de hasta el 70% de los casos de tuberculosis.
En los últimos 15 años, donantes internacionales y gobiernos del África meridional han invertido en la plataforma de diagnóstico GeneXpert. Su uso como prueba primaria para la detección de tuberculosis y el cribado de todas las personas en situación de alto riesgo de padecerla ofrece la posibilidad de mejorar las tasas de diagnóstico.
El estudio Targeted Universal Testing for TB (TUTT) se diseñó para determinar si era posible aumentar en un 25% los diagnósticos de tuberculosis mediante el cribado de todas las personas con el VIH, de todas las personas con antecedentes de tuberculosis en los últimos dos años y de todas las personas que declaren haber estado en contacto estrecho con alguien con tuberculosis en el último año.
El estudio se realizó en centros de atención primaria de las provincias sudafricanas de KwaZulu-Natal, Cabo Occidental y Gauteng. Sesenta clínicas fueron asignadas de forma aleatoria para llevar a cabo un cribado selectivo o para analizar únicamente a las personas que presentaban síntomas. En él participaron 32.000 pacientes de los centros de atención primaria, el 71% de los cuales vivía con el VIH.
De las personas que se sometieron a las pruebas de tuberculosis, el 6% dio positivo. Las tasas fueron del 5% entre las personas con el VIH, del 7,5% entre los contactos de tuberculosis y del 12,2% entre las personas que habían tenido tuberculosis con anterioridad.
El equipo de investigadores determinó que, durante el periodo de seguimiento, los diagnósticos de tuberculosis aumentaron en un 17% en los centros médicos de intervención, en comparación con los centros de atención estándar.
Las redes sociales, factor clave para la aceptación de la PrEP en zonas rurales de Kenia y Uganda
Las personas (hombres y mujeres) que presentaban un riesgo elevado de exposición al VIH fueron un 57% más propensas a empezar a tomar la profilaxis preexposición al VIH (PrEP, un tratamiento que se toma de forma regular para prevenir la infección por dicho virus) si tenían algún contacto en las redes sociales que ya había empezado a usarla, afirmó la doctora Catherine Koss, de la Universidad de California en San Francisco (EE UU), en la CROI 2021.
El proyecto Sustainable East Africa Research in Community Health (SEARCH) ofrece a las comunidades rurales de Kenia y Uganda una mayor atención sanitaria, realización universal de las pruebas del VIH, mayor acceso a la PrEP y tratamiento antirretroviral.
Aunque se daba por supuesto que el apoyo de pares podía constituir un factor crucial en la aceptación de la PrEP, se sabe poco acerca de la influencia de las redes sociales en la aceptación de esta profilaxis en el África subsahariana, según la doctora Koss.
Durante las actividades de realización de pruebas del VIH a nivel poblacional, se pidió a los miembros de la comunidad que nombraran a sus contactos sociales en uno de cinco ámbitos posibles (salud, dinero, apoyo emocional, comida o tiempo libre). A pesar de que el equipo de investigadores registró los contactos sociales de 220.332 personas, su análisis se centró en las 8.898 personas evaluadas como de mayor riesgo de adquirir el VIH que tenían al menos un contacto en la red. Cada una de estas personas tenía, en promedio, 2,15 contactos.
El 14% de las personas de esta muestra tenía un contacto en redes sociales que había iniciado la PrEP en el año anterior y el 18% tenía contacto con alguna persona con el VIH. En general, el 29% de estas 8.898 personas iniciaron ellas mismas la PrEP.
El equipo de investigadores examinó si el hecho de tener un contacto en la red que hubiera iniciado la PrEP constituía un factor de predicción de aceptación de la misma. Después de tener en cuenta factores como la edad, el sexo, tener una pareja con el VIH, la poligamia y la movilidad (factores de predicción conocidos de la aceptación de la PrEP), la respuesta fue afirmativa y se comprobó que esas personas fueron un 57% más propensas a empezar a tomar la PrEP.
"Aquellas intervenciones que aprovechan las redes de pares existentes y refuerzan los contactos sociales con otras personas usuarias de la PrEP resultan enfoques prometedores a la hora de fomentar el uso de la PrEP", concluyó Koss.
