
El tratamiento antirretroviral basado en dolutegravir constituye la opción más segura y eficaz para las mujeres con el VIH embarazadas
Las mujeres embarazadas con el VIH que tomaron un tratamiento antirretroviral basado en dolutegravir presentaron unas mayores tasas de carga viral indetectable en el momento del parto, según ha concluido el ensayo IMPAACT 2010. El hecho de tomar un régimen que contenía tanto dolutegravir como tenofovir alafenamida estuvo relacionado con una menor tasa de nacimientos prematuros y muertes neonatales que los tratamientos basados en efavirenz.
Los resultados del estudio se presentaron esta semana en la Conferencia sobre Retrovirus e Infecciones Oportunistas (CROI 2020).
Muchos países están introduciendo como tratamiento de primera línea frente al VIH los regímenes antirretrovirales basados en dolutegravir. Sin embargo, en 2018, surgió la preocupación acerca de la seguridad de dolutegravir durante las primeras fases de la gestación, tras los resultados de un estudio de seguimiento epidemiológico en Botsuana que, inicialmente, registró unas tasas más elevadas de defectos del tubo neural en los bebés. No obstante, el seguimiento a más largo plazo permitió concluir que el riesgo era menor del que se temía en un principio y, desde julio de 2019, la Organización Mundial de la Salud (OMS) ha recomendado el uso de dolutegravir para todas las personas, incluidas las mujeres en edad de procrear.
El ensayo IMPAACT 2010 se diseñó para comparar la seguridad y eficacia de dos regímenes de tratamiento que contenían dolutegravir, frente al estándar de atención en mujeres embarazadas y lactantes. Las 643 participantes en el estudio llevaban, como mínimo, 14 semanas de gestación y estaban comenzando el tratamiento antirretroviral por primera vez o lo habían tomado menos de 14 días durante ese embarazo. Las mujeres fueron distribuidas de forma aleatoria para recibir una combinación de tres posibles:
- dolutegravir, tenofovir alafenamida (TAF) y emtricitabina
- dolutegravir, tenofovir disoproxil fumarato (TDF) y emtricitabina
- efavirenz, tenofovir disoproxil fumarato (TDF) y emtricitabina
Al inicio del estudio, el 84% de las mujeres presentaban una carga viral detectable (por encima de 50 copias/mL) y su mediana de carga viral era de 903 copias/mL. En el momento del parto, las mujeres incluidas en los dos grupos de dolutegravir presentaron una probabilidad significativamente mayor de tener una carga viral indetectable (definida como por debajo de 200 copias/mL) que las mujeres asignadas al grupo de efavirenz (97,5% frente al 91%).
El riesgo de resultados adversos en el parto (parto prematuro, bebé de menor tamaño al esperado por la edad gestacional o el parto de bebés muertos) fue menor en el grupo de dolutegravir/TAF/emtricitabina (24,1%) que en los otros dos grupos del estudio (32,9% y 32,7%).
Enlaces relacionados:
- Puedes leer la noticia completa en aidsmap.com
- Puedes consultar el abstract en el sitio web de la conferencia
- Puedes visitar la sección de nuestra web dedicada a la cobertura de la conferencia CROI 2020

Más información experta sobre la respuesta al coronavirus y las implicaciones para las personas con el VIH
Esta semana, las autoridades de salud pública de EE UU y China han aportado más datos sobre la epidemiología y la respuesta a la nueva infección por coronavirus, en el transcurso de la CROI 2020. Precisamente, la propia conferencia se está celebrando de forma virtual, con presentaciones online, en atención a las preocupaciones por la propagación del coronavirus.
Representantes de dichas autoridades han afirmado que, aunque hasta el momento no hay datos sobre el coronavirus y las personas con el VIH, el riesgo podría ser elevado entre aquellas que presenten niveles bajos de CD4 y las que carezcan de un acceso permanente al tratamiento antirretroviral.
A fecha 12 de marzo, la Organización Mundial de la Salud (OMS) informa de que se han producido aproximadamente 125.000 casos de COVID-19 en todo el mundo (registrados en 117 países), lo que ha ocasionado unas 4.600 muertes.
Aunque la mayor parte de las personas infectadas por la nueva cepa de coronavirus apenas experimentarán síntomas leves, en torno al 20% puede desarrollar una enfermedad más grave. Las personas de mayor edad, las que tengan otros problemas de salud previos y las que tengan un sistema inmunitario débil corren un mayor riesgo de desarrollar complicaciones de gravedad.
El doctor Zunyou Wu, del Centro para el Control y Prevención de Enfermedades de China, declaró que la mayor parte de los casos registrados en el brote original en Wuhan (China) se produjeron por contacto estrecho y, con frecuencia, se relacionó con clústeres familiares, registrándose un tiempo medio entre la exposición y la aparición de los síntomas de unos cinco o seis días. La fiebre constituyó el síntoma más habitual (alrededor del 80% de los pacientes), mientras que en torno al 40% de los infectados desarrollaban tos. En el momento del diagnóstico, el 80% de los casos eran de carácter leve, el 15% eran graves y el 5% se consideraban críticos.
Los casos de COVID-19 alcanzaron su punto máximo en China a mediados de febrero y, a continuación, disminuyeron de forma drástica. Sin embargo, la epidemia comenzó entonces a aumentar en otras partes del mundo. El doctor John Brooks, de los Centros para el Control y Prevención de Enfermedades de EE UU (CDC, en sus siglas en inglés), presentó datos sobre la propagación del coronavirus fuera de China.
El doctor Brooks señaló que la infección se propaga, principalmente, a través de gotas de saliva en el aire (como las que se liberan cuando una persona tose o estornuda) que luego terminan en superficies de distintos objetos. El virus puede transmitirse cuando alguien toca esas superficies y lo transfiere a boca, nariz u ojos.
El doctor destacó que era más probable que las enfermedades graves se produjeran en personas de edad avanzada y en aquellas con otras comorbilidades ya existentes, como hipertensión, diabetes, enfermedades cardiovasculares o enfermedades pulmonares crónicas. Entre las personas con el VIH (muchas de las cuales tienen 50 años o más y presentan otros problemas de salud), es probable que el riesgo sea mayor en el caso de las que tienen un recuento bajo de CD4 y las que no toman tratamiento antirretroviral y su carga viral no es indetectable.
Entre las recomendaciones realizadas por el doctor Brooks estarían procurar garantizar el suministro de medicación para un mes como mínimo, mantenerse al día con las vacunas para la gripe y la neumonía neumocócica, establecer un plan de atención clínica en caso de aislamiento o cuarentena, y mantener una red social de forma remota, con el fin de proteger la salud mental y combatir el aburrimiento.
Actualmente no existe ningún medicamento, terapia inmunológica o vacuna frente al COVID-19, pero se están desarrollando y probando distintos compuestos. Los doctores Ralph Baric y Anthony Fauci hicieron una revisión de los tratamientos emergentes frente al COVID-19, así como de una posible vacuna contra el coronavirus.
Enlaces relacionados:
- Puedes leer la noticia completa en aidsmap.com
- Puedes ver el webcast de esta sesión de la conferencia
No se aprecia un aumento del VIH en las donaciones de sangre en EE UU tras relajar las normas para los hombres gais
La sangre que se recibe en las donaciones se analiza para descartar que tenga el VIH, pero las pruebas tienen un ‘período de ventana’ en el que las infecciones muy recientes pueden no detectarse. Como resultado, un pequeño número de muestras con el virus aún consiguen pasar el cribado. Dado que los hombres gais, bisexuales y otros hombres que tienen sexo con hombres (GBHSH) presentan tasas de infección por el VIH mucho más elevadas que las de la población general, las autoridades públicas en general han pedido a los hombres GBHSH que no donen sangre. No obstante, muchos hombres de este colectivo consideran que dichas restricciones resultan estigmatizantes y discriminatorias.
En 2015, EE UU cambió su política al respecto, pasando de mantener una prohibición de por vida a las donaciones de los hombres GBHSH a reducir la restricción a un período de prórroga de 12 meses. Esto significa que los hombres que hayan mantenido relaciones sexuales por última vez con otro hombre hacía más de un año serían elegibles para donar sangre, mientras que los hombres que hayan tenido relaciones sexuales más recientemente no lo serían.
Un equipo de investigadores de Vitalant (una organización médica sin ánimo de lucro que trabaja en el ámbito de las transfusiones en EE UU) empleó un algoritmo para identificar infecciones recientes por el VIH entre 5,7 millones de personas que donaban sangre por primera vez. Estos autores calcularon la tasa de nuevas infecciones por el VIH en donantes de sangre primerizos en dos períodos de tiempo: los 15 meses anteriores al cambio de política y los 15 meses posteriores.
El análisis reveló que, antes del cambio de política, se producían 2,6 casos al año por cada 100.000 donantes, mientras que después del cambio de política la tasa era de 2,9 casos anuales por cada 100.000 donantes, una diferencia que no fue estadísticamente significativa. En consecuencia, el equipo de investigadores concluyó que no existen indicios de que la modificación de esa política haya traído consigo aumento de la incidencia del VIH.
Enlaces relacionados:
- Puedes leer la noticia completa en aidsmap.com
- Puedes consultar el abstract en el sitio web de la conferencia
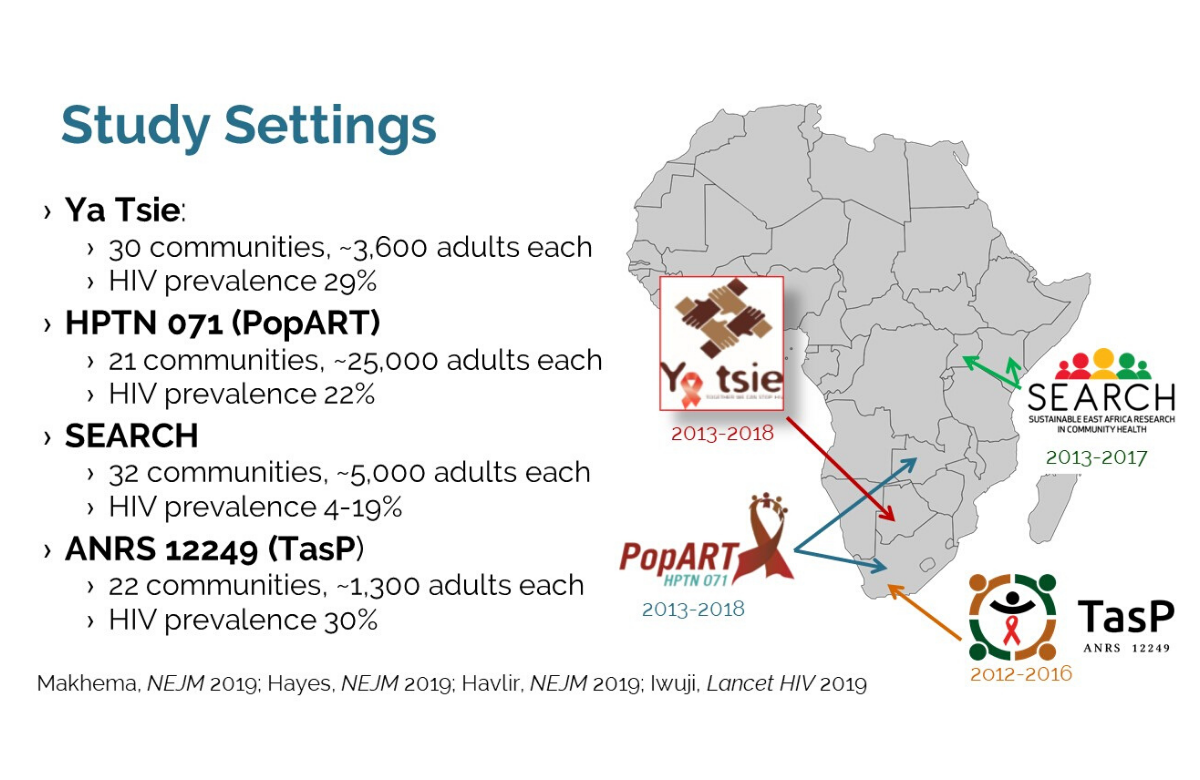
Reducir la carga viral en la comunidad reduce la incidencia del VIH, pero no es suficiente para eliminar este virus
Los datos agrupados procedentes de más de un cuarto de millón de personas que participan en estudios en que se prueba la estrategia de "diagnóstico y tratamiento" en el África subsahariana confirman que el aumento de la proporción de personas con el VIH con carga viral indetectable redujo la tasa de nuevas infecciones por el VIH en esas comunidades. No obstante, aunque el esfuerzo de ampliación de los servicios de realización de pruebas y acceso al tratamiento del VIH fue impresionante, sigue siendo insuficiente para detener esta epidemia.
Entre 2012 y 2018, se llevaron a cabo cuatro grandes ensayos de clústeres de distribución aleatoria en Sudáfrica, Zambia, Botsuana, Kenia y Uganda para determinar qué impacto tenían las políticas de diagnóstico y tratamiento universales sobre las tasas de incidencia del VIH. Aunque los estudios eran diferentes, en cada uno de ellos la intervención que se estaba probando incluía la realización de pruebas del VIH en el hogar, derivando al hospital a las personas que diesen positivo para iniciar el tratamiento antirretroviral de forma inmediata.
Los resultados de los estudios fueron contradictorios y, dada la incertidumbre sobre cómo deberían interpretarse, los equipos de investigadores de los cuatro estudios decidieron colaborar en un análisis conjunto, que fue presentado en la CROI 2020 por la doctora Maya Petersen de la Universidad de California, Berkeley (EE UU).
En el primer análisis se consideró el porcentaje de todas las personas adultas de una comunidad (tanto si tenían el VIH como si no) con capacidad de infección (considerada como una carga viral superior a 400 copias/mL). Las comunidades que presentaban una carga viral más alta también tenían una mayor tasa de incidencia del VIH. Al agrupar los datos de los estudios se comprobó que cada 1% de disminución absoluta del porcentaje de personas adultas con una carga viral detectable, la incidencia del VIH disminuyó en 0,07 por cada 100 persona-años.
En un segundo análisis se examinó el porcentaje de personas adultas con el VIH y carga viral detectable, realizando un ajuste estadístico para considerar la prevalencia del VIH en la comunidad. Los resultados demostraron que por cada 10% de disminución absoluta en el porcentaje de personas adultas con el VIH y una carga viral detectable, la incidencia del VIH disminuía en 0,12 por cada 100 persona-años.
Durante su presentación en la sesión plenaria, el doctor Kevin de Cock (de los Centros para el Control y Prevención de Enfermedades de EE UU [CDC]), propuso una serie de factores que podrían explicar el motivo por el que no se habían observado unas mayores disminuciones de la incidencia y, así, declaró: "La estrategia de diagnóstico y tratamiento contribuye claramente a la reducción de la incidencia del VIH, pero ese valor sigue siendo elevado".
Enlaces relacionados:
- Puedes leer la noticia completa en aidsmap.com
- Puedes consultar el abstract en el sitio web de la conferencia

Un estudio sobre PEP en monos revela que dos dosis pueden ofrecer protección
“Resulta emocionante ver tres presentaciones de estudios sobre profilaxis postexposición (PEP) después de tantos años sin ninguno”, comentó la profesora Sharon Hillier, de la Universidad de Pittsburgh, durante la sesión que presidió en la CROI 2020.
En el estudio se utilizó islatravir (un fármaco anteriormente conocido como MK-8591), que se comprobó que era más potente a una dosis más baja y de acción más prolongada que otros antirretrovirales.
En este estudio, se inyectó una dosis elevada de SIVMac por vía intravenosa a 12 monos. A 6 de ellos se les administró un tratamiento placebo, mientras que los otros 6 recibieron islatravir oral. En el primer análisis, recibieron una tanda de un mes de tratamiento, tomando islatravir los días 1, 8, 15 y 22 tras la inoculación del virus, que demostró ser protector. A continuación, hubo una pausa de seis meses, antes de volver a ser inoculados y tomar tratamiento menos días. En esta ocasión, se comprobó que tomar tratamiento solamente dos días (el 1 y el 8 tras la inoculación) consiguió prevenir la infección.
Si estos resultados se replican en humanos, entonces, tomar dos dosis orales de este fármaco como PEP (espaciadas una semana) podría bastar para prevenir la infección por el VIH.
En la misma sesión de la conferencia se presentaron otros dos interesantes estudios sobre la PEP.
Uno de ellos fue un estudio de búsqueda de dosis en monos, en el que se probó una combinación de tres medicamentos: tenofovir alafenamida (TAF), emtricitabina y bictegravir (un inhibidor de la integrasa). A cada mono se le administró ocho veces por vía rectal una cepa virulenta del VIH adaptada a los monos (SHIV), produciéndose cada exposición viral con dos semanas de diferencia. Se probaron cuatro regímenes de dosificación.
Cuando se administró la PEP 6 horas y luego 30 horas después de la exposición al SHIV, se consiguió proteger a cinco de los seis monos tras ocho exposiciones, lo que equivaldría a una eficacia del 90%. Cuando se administró 12 y 36 horas después de la exposición, protegió a cuatro de seis monos, y las dos únicas infecciones se produjeron en las últimas exposiciones (siete y ocho), lo que equivalía a una eficacia del 82%. Sin embargo, otros dos regímenes de administración (24/48 horas y 48/72 horas) no ofrecieron un efecto protector.
En un tercer estudio con monos se probó un pequeño inserto tópico o mini-supositorio (que contenía tenofovir alafenamida y elvitegravir y que puede utilizarse por vía vaginal o rectal) como método de PEP. Cuatro de los cinco monos a los que se les administró un inserto con placebo se infectaron después de entre 2 y 13 exposiciones al SHIV. Con todo, ninguno de los que recibieron el inserto con los antirretrovirales se infectó después de 13 exposiciones.
Tomándolos en conjunto, estos estudios apuntan a la posibilidad de cambiar los regímenes de PEP a tandas más cortas con fármacos más potentes, siempre que las personas accedan a la PEP en las primeras horas tras la exposición al VIH.
Enlaces relacionados:
- Puedes leer la noticia completa sobre islatravir en aidsmap.com
- Puedes consultar el abstract sobre islatravir en el sitio web de la conferencia
- Puedes leer más sobre los otros dos estudios acerca de la PEP en aidsmap.com
- Puedes consultar el abstract sobre bictegravir en el sitio web de la conferencia
- Puedes consultar el abstract sobre el inserto para la PEP en el sitio web de la conferencia

Sufrir insomnio está relacionado con el riesgo de ataque cardiaco en personas con el VIH
Los infartos de miocardio (también conocidos como ataques cardíacos) pueden dividirse en dos tipos. El tipo 1 se debe a un evento coronario como la rotura de una placa arterial o un desgarro en una arteria; mientras que el tipo 2 es el resultado de un desequilibrio en el suministro y la demanda de oxígeno relacionado con una hipertensión (presión arterial alta), una sepsis o el consumo reciente de cocaína.
En el estudio se utilizaron datos procedentes de 11.189 personas con el VIH atendidas entre 2005 y 2019 en ocho centros médicos de EE UU. Las alteraciones del sueño fueron un problema muy habitual entre el conjunto de todos los participantes: El 57% de estas personas declararon tener dificultades para dormirse o permanecer dormido.
Durante el período de estudio se produjeron 241 infartos de miocardio: 141 de tipo 1 y 100 de tipo 2. El equipo de investigadores descubrió que las personas que declararon sufrir insomnio tuvieron un 53% más de probabilidades de sufrir un infarto de miocardio de tipo 2, en comparación con las que no tenían insomnio. Por el contrario, no se encontró ninguna relación entre el infarto de tipo 1 y el insomnio.
En el estudio, los infartos de miocardio de tipo 2 se atribuyeron, en gran medida, a una sepsis o bacteriemia (35%), a hipertensión (10%) o al uso de cocaína u otras drogas recreativas (8%). Los resultados ponen de relieve la importancia de distinguir entre los tipos de infarto de miocardio, ya que cada uno de ellos puede requerir un enfoque preventivo y terapéutico específico.
